Las vacunas, una dosis de realidad
Javier Ramos Jiménez*, Carmen Amelia Molina Torres*
CIENCIA UANL / AÑO 21, No.90 julio-agosto 2018
El sarampión es una enfermedad infecciosa causada por un virus que se disemina fácilmente de persona a persona. A nivel mundial sigue siendo una de las principales causas de muerte en niños pequeños, a pesar de que existe una vacuna segura y eficaz. Se calcula que en 2016 murieron 89,780 personas por esta causa, la mayoría de ellas menores de 5 años. La vacunación contra el sarampión ha reducido la mortalidad mundial por esta causa en 84% entre 2000 y 2016 (OMS, 2018).
A principios de marzo de 2018, el Sistema Nacional de Vigilancia Epidemiológica (Sinave) identificó, en la Ciudad de México, tres casos de sarampión, el primero corresponde a una mujer de 39 años de edad de origen italiano; el segundo a un menor de un año de edad, hijo de la mujer de 39, y el tercer caso corresponde a una mujer de 48 años, quien cuida del menor. Los tres casos señalados fueron confirmados por el Instituto de Diagnóstico y Referencia Epidemiológico (Indre) y actualmente se encuentran asintomáticos (Secretaría de Salud, 2018a). De acuerdo a la Organización Panamericana de la Salud (OPS), estos casos son clasificados como asociados a importación, lo que es sustentado por la ausencia total de circulación del virus de sarampión en los últimos dos años en el país (Secretaría de Salud, 2018a).
En México, la última epidemia de sarampión ocurrió en 1989-1990, reportándose 89,163 casos. El último caso autóctono en nuestro país se registró en 1996. En 2011 se presentaron tres casos importados: dos en el Distrito Federal y uno en Guanajuato. En el periodo 2013-2014 se reportaron casos importados en viajeros extranjeros (Secretaría de Salud, 2018b). En 2015, los Estados Unidos de América experimentaron un gran brote de sarampión multiestatal relacionado con el parque de diversiones Disneyland en California. De los 125 casos reportados, uno era mexicano. El brote probablemente comenzó con un viajero que se infectó fuera del país con sarampión y que visitó el parque mientras
se encontraba en la etapa infecciosa de la enfermedad. Científicos del Centro de Control de Enfermedades Infecciosas (CDC) demostraron que el tipo de virus del sarampión en este brote era idéntico al tipo de virus que causó un gran brote en las Filipinas en 2014 (Zipprich et al., 2015).
La región de las Américas fue declarada libre de rubéola y del síndrome de rubéola congénita en 2015, y del sarampión en 2016 por un comité internacional de expertos (OPS, 2016). La eliminación de estas tres enfermedades fue el punto culminante de un esfuerzo de 22 años que incluyó la vacunación masiva contra el sarampión, la parotiditis y la rubéola en todo el continente. Sin embargo, como mencionamos anteriormente, el virus es sumamente contagioso y aunado a que los casos en la región de Europa se cuadruplicaron en 2017, se incrementa el riesgo de importaciones de casos de sarampión a los países en las Américas. En los primeros meses de 2018 son once los países que han notificado casos confirmados: Argentina, Ecuador, Guatemala y Antigua y Barbuda (1 caso), Brasil (63 casos), Canadá (5 casos), Colombia (6 casos), Estados Unidos de América (41 casos), México (4 casos), Perú (2 casos) y Venezuela (279 casos) (OPS, 2018).
La vacunación constituye una de las más grandes historias de éxito dentro del sector salud. El programa extendido de vacunación implementado por la OMS en 1974 alrededor del mundo ha sido muy exitoso con coberturas que aumentaron de 5 a 80% en muchos países en vías de desarrollo (OMS, 2013). Específicamente, el esquema pediátrico dado a una cohorte hipotética de 4 millones de niños nacidos en 2009 prevendrá aproximadamente 20 millones de enfermedades y 42,000 muertes en el tiempo de vida de la cohorte (Callender, 2016).
BREVE HISTORIA DE LAS VACUNAS
La historia de las vacunas se remonta quizá hasta los tiempos de Hipócrates 400 a.C., el padre de la medicina moderna, quien describió las paperas, la difteria y la ictericia epidémica entre otras condiciones (Shulman, 2004). Los métodos más tempranos de inmunización y protección fueron realizados contra la viruela alrededor de 1000 d.C., y son atribuidos a los chinos. La bibliografía describe que el hijo de un personaje ilustre chino fue inoculado contra la viruela haciendo que inhalara costras pulverizadas de lesiones de viruela (The College of Physicians of Philadelphia, 1885). Otro método usado para la inoculación era la remoción de fluido de las pústulas de un individuo infectado y subsecuentemente frotando la piel de un individuo sano, procedimiento llamado variolación. Este procedimiento fue introducido más tarde en Turquía alrededor de 1672, mucho antes de alcanzar Europa (Fissell y Marble, 1996). Fue hasta 1721 que la variolación se introdujo en la Gran Bretaña (The Immunization Action Coalition, 2013). La variolación tenía una tasa de mortalidad de hasta 2%, comparada con 14% por la adquisición natural de la enfermedad.
A pesar de esto, la variolación fue luego introducida en América (Henry, 1921). Hacia finales del siglo XVIII, Edward Jenner describió el hallazgo de una técnica de inmunización más segura que la varioliación, la vacunación. Jenner observó que algunas lecheras eran inmunes a la viruela debido a su previa infección con el virus de la viruela del ganado, usualmente transmitida de ganado vacuno infectado (Riedel, 2005). El virus de la viruela del ganado causa infecciones leves en el ser humano, pero induce una respuesta inmune que provee protección cruzada contra la infección por viruela. En 1796 Jenner inoculó a un niño de 8 años llamado James Phipps usando material de una lesión fresca de las manos de una lechera infectada con la viruela del ganado.
Después de varios días, Jenner inoculó al niño otra vez, pero con material fresco de una lesión de viruela y notó que el niño no contrajo la enfermedad, probando con esto que se encontraba completamente protegido (Riedel, 2005). Estos hallazgos sentaron las bases para el desarrollo de todas las subsecuentes vacunas basadas en la atenuación de un organismo. La vacunación fue adoptada rápidamente como una herramienta de salud pública en Europa y los Estados Unidos.
La viruela fue la primera enfermedad erradicada por vacunación, un hito logrado en 1979 (Henderson, 2009). La erradicación del virus de la peste bovina, formalmente reconocida por la Organización Mundial de la Salud en 2011, representa otro adelanto en el control de las enfermedades infecciosas (Henderson, 2009). La siguiente vacuna humana en ser desarrollada usando el principio de atenuación fue la vacuna de la rabia, desarrollada por Pasteur y probada en un hombre en 1885 (Geison, 2016); sin embargo, esta vacuna causaba frecuentemente efectos serios adversos. La mayoría de las vacunas contra la rabia actualmente están basadas en virus crecidos en cultivos celulares y luego inactivados (Wu, Smith y Rupprecht, 2011). La adquisición de la habilidad de crecer virus en cultivos de tejido por un periodo extendido permitió el desarrollo de vacunas atenuadas contra el sarampión y la poliomielitis en los cincuenta y los sesenta (Wilson, 1963). Subsecuente- mente, muchas otras vacunas han sido desarrolladas usando el principio de atenuación, incluyendo la rubeola, influenza, rotavirus, tuberculosis y tifoidea.
Las vacunas basadas en organismos atenuados generalmente inducen una respuesta inmune fuerte y sostenida, inducen más inmunidad efectiva en las superficies mucosas que las vacunas de organismos muertos y son usualmente más fáciles y baratas de fabricar. Sin embargo, como estas vacunas son organismos vivos, las mutaciones pueden ocurrir en las cepas de las vacunas atenuadas con reversión a virulencia, como se ha visto raramente con la vacuna oral de la polio, la cual causa parálisis en aproximadamente 1 en 2 millones de receptores (Wilson, 1963). Una alternativa más segura son las vacunas hechas de microorganismos muertos y en el comienzo del siglo XX se desarrollaron y usaron las vacunas para neumococo, meningococo y bacilo tifoideo. Éstas son menos inmunogénicas y a menudo causan efectos adversos, por lo que se ha optado por vacunas con subunidades de los microorganismos (Greenwood, 2014).
Los signos y síntomas del tétanos y la difteria son causados por toxinas solubles producidas por la bacteria, y al principio del siglo XX se desarrollaron antitoxinas para tratar y prevenir estas infecciones con algo de éxito. Sin embargo, la protección que producían estas antitoxinas era de corta duración, por lo que en 1920 se observó que la protección sostenida contra estas infecciones podría llevarse a cabo por inmunización con una toxina modificada (toxoide). El toxoide tetánico, el toxoide de difteria y una vacuna para tosferina (DPT) se desarrollaron en 1931 y permanecen como componentes clave de los programas de inmunización infantil alrededor del mundo (Greenwood, 2014).
Más adelante, el DPT fue usado en combinación con las vacunas de hepatitis b y Heamophilus influenzae tipo b (Hib), una combinación ampliamente conocida como vacuna pentavalente. Para finales de los cincuenta, la mayoría de los niños en los países desarrollados recibían de rutina la vacunación con DPT, polio y en algunos países la vacunación contra tuberculosis (Greenwood, 2014). Consecuentemente, la incidencia de estas infecciones como problema de salud pública declinaron sustancialmente.
LA VACUNACIÓN EN MÉXICO
En México, la primera actividad masiva de vacunación inició en 1804, cuando el médico español Francisco Javier Balmis, por orden del rey Carlos IV, introdujo la vacunación contra la viruela (Castillo, 1960; Franco-Paredes, Lammoglia y Santos-Preciado, 2005). La vacunación se realizaba brazo a brazo y transitó lentamente entre la población mexicana. En 1922 se inició la aplicación de un biológico procedente de ganado bovino. Sin embargo, fue hasta 1973 que se estableció el programa nacional de inmunizaciones. En 1986 se instauró la Cartilla Nacional de Vacunación y se establecieron los días nacionales de vacunación con el afán, la preocupación y la dedicación de eliminar la polio (Santos, 2014).
En 1990 hubo situaciones que impactaron la salud en México y el rumbo de las acciones de vacunación. Primero, un brote de sarampión, que realmente empezó en 1989 y que ocasionó cerca de 6,000 defunciones. Esto puso de manifiesto que las coberturas en nuestro país eran insuficientes, sólo 46 de cada 100 niños tenían su esquema completo. Otro aspecto fue el compromiso adquirido para mejorar las condiciones de vida y protección de los niños en la Cumbre Mundial a favor de la Infancia, en la que participó México, junto a otros 71 países.
El programa de vacunación en México ha permitido la erradicación de la viruela y la polio, la eliminación del sarampión, la rubéola y el síndrome de rubéola congénita, la difteria y el tétanos neonatal, y una reducción importante en algunas enfermedades inmunoprevenibles, como las enfermedades diarreicas por rotavirus y las infecciones graves por Haemophilus influenzae tipo b y Streptococcus pneumoniae (Santos, 2014).
LOS MOVIMIENTOS ANTIVACUNA
El éxito de las vacunas no ha sido completo en enfermedades como el sarampión y las paperas, ya que todavía ocurren brotes en los países industrializados donde se ha declinado la cobertura en la vacunación. Esta declinación ha sido una consecuencia, debida, entre otras cosas, a la resistencia a la vacunación impulsada por un lobby activo antivacunación. Los movimientos antivacuna se conocen desde 1869 cuando se fundó la Liga Antivacunación Obligatoria en Reino Unido y luego en 1882 en Estados Unidos; esto como respuesta a la vacunación contra la viruela (Schwartz, 2012). En 1970 y 1980 surgió una tremenda controversia en Reino Unido por la publicación de un artículo que describía un pequeño número de 36 niños que se creía habían desarrollado complicaciones neurológicas después de la inmunización con la vacuna antitosferina de células completas (Baker, 2003). La controversia dio lugar a la creación de una Asociación de Padres de Niños Dañados por Vacunación y se inició un pleito legal e investigaciones que finalizaron en 1988, concluyendo que el riesgo neurológico por la vacuna era muy bajo.
En 1970 y 1980 surgió una tremenda controversia en Reino Unido por la publicación de un artículo que describía un pequeño número de 36 niños que se creía habían desarrollado complicaciones neurológicas después de la inmunización con la vacuna antitosferina de células completas (Baker, 2003). La controversia dio lugar a la creación de una Asociación de Padres de Niños Dañados por Vacunación y se inició un pleito legal e investigaciones que finalizaron en 1988, concluyendo que el riesgo neurológico por la vacuna era muy bajo.
El impacto de esta controversia fue abrumador. La inmunización contra tosferina disminuyó de 77 a 33%. Se registraron, en ese periodo, cuatro brotes significativos de tosferina, en 1979, uno de ellos en el Reino Unido con 102,500 casos y 36 fatalidades estimadas (Baker, 2003). A finales de los noventa e inicio de 2000 surgió otra controversia entre el autismo y la vacuna triple viral (sarampión, paperas y rubéola, SRP). Un médico británico, el Dr. Andrew Wakefield, publicó un artículo relacionando la vacuna SRP con autismo y enfermedad inflamatoria intestinal (Wakefield et al., 1998). Su teoría era que la vacuna del sarampión viva, aunque atenuada, reaccionaba en los intestinos y daba lugar a sustancias tóxicas que entraban al torrente sanguíneo y llegaban al cerebro provocando autismo.
Este artículo fue publicado en una de las revistas médicas más prominentes, The Lancet, e inmediatamente atrajo la atención pública. El Dr. Wakefield fue luego acusado de fraude e investigaciones manipuladas y sus monumentales hallazgos han sido desacreditados universalmente por las comunidades médicas y científicas (Gross, 2009). Varias personalidades y figuras públicas del entretenimiento como Jenny McCarthy, Jim Carrey y hasta el presidente Donald Trump han continuado sembrando la semilla de la duda y resistiéndose a la evidencia contra la teoría del Dr. Wakefield (Gross, 2009).
Con el advenimiento de las redes sociales, la propagación de información falsa sobre las vacunas ha repuntado en los últimos años. Un análisis de videos sobre vacunación en YouTube muestra que 32% se oponen a las vacunas (Callender, 2016). La mitad de estos videos provee información que contradice los estándares de referencia. Los argumentos de estos movimientos se basan en el “negacionismo”, el uso de argumentos duros en retórica que dan la apariencia de legitimidad, pero que sólo desean realmente rechazar el consenso científico. La resistencia a la vacunación es particularmente condenatoria para las enfermedades altamente transmisibles como el sarampión y la gripe (Callender, 2016).
La influenza o gripe es una infección viral respiratoria muy contagiosa que causa una enfermedad severa y muerte en poblaciones de alto riesgo. En 1918, la “gripe española” pandémica fue la responsable de 25-50 millones de muertes mundialmente. Este virus fue inusual y debido a su facilidad de transmisión fue muy mortífero (Grist, 1979). Se calcula que las epidemias anuales causan de 3 a 5 millones de casos graves y 290,000 a 650,000 muertes. Cuando se aplica la vacuna inactivada de la gripe es 50-60% efectiva en prevenir la hospitalización y hasta 80% efectiva previniendo la muerte (Lansbury et al., 2017).
En relación a la vacuna de la influenza, también se ha dado una inquietante preocupación por su posible asociación con el síndrome de Guillian-Barre o parálisis ascendente; sin embargo, la actual formulación de la vacuna nunca ha mostrado tener esta asociación. De más reciente introducción, tenemos la vacuna contra el virus del papiloma humano, que se ha desarrollado con la finalidad de prevenir la infección con tipos oncogénicos que dan lugar a cáncer cervical, anogenital y orofaríngeo.
Se ha demostrado su efectividad en la prevención de la infección y estados precancerosos de la enfermedad cervical (Chandler, Edwards y Lindquist, 2018). Se espera que en la próxima década haya una disminución importante del cáncer cervical entre las mujeres jóvenes vacunadas. Aunque se ha mostrado suficiente evidencia de la seguridad de esta vacuna todavía hay reticencia a su aplicación (Hanson et al., 2018). Las razones más comunes aducidas para la aplicación de esta vacuna en adolescentes son que la vacuna no es necesaria porque la mayoría de los adolescentes no están sexualmente activos, además de preocupaciones acerca de la seguridad y efectos colaterales.
RETOS ACTUALES DE LOS PROGRAMAS DE INMUNIZACIÓN
Aunque la cobertura con el paquete inicial de vacunas de rutina de la infancia (BCG, DPT, sarampión, polio, etcétera) es alta en países de bajo y medio desarrollo, así como en países industrializados, hay segmentos de la población, a menudo entre las secciones más pobres y vulnerables de la comunidad, que no tienen acceso a ellas (Greenwood, 2014). Muchas más vidas podrían ser salvadas si estas comunidades tuvieran acceso las vacunas de rutina del Programa Extendido de Vacunación.
El manejo sensible sobre el tema de la seguridad de las vacunas es factor clave para asegurar una alta cobertura. Todas las vacunas tienen efectos colaterales en una pequeña proporción en sus receptores y éstos necesitan ser reconocidos, al mismo tiempo que se recalcan los beneficios que acarrea la vacunación. La vacuna contra el rotavirus provee un claro ejemplo de este principio. Las vacunas contra este virus cusan una condición seria de intuspección en una pequeña proporción de receptores, quizá uno a cinco episodios por cada 100,000 vacunados, un riesgo aceptable considerando la mayor reducción de admisiones hospitalarias y muertes logradas con las vacunas (Glass y Parashar, 2014).
DESARROLLO DE NUEVAS VACUNAS
El desarrollo de la una nueva generación de vacunas será cada vez más desafiante ya que muchos organismos en los cuales están centrados los esfuerzos tienen estructuras y ciclos de vida complejos, por ejemplo, el parásito de la malaria; o son muy efectivos para evadir la respuesta inmune a través de la diversidad antigénica, como el VIH y los virus de la influenza (Greenwood, 2014).
El desarrollo de nuevas vacunas contra importantes enfermedades infecciosas como el dengue, zika, chicungunya o nuevos coronavirus debe ser más fácil usando las tecnologías establecidas, pero la modesta eficacia de una vacuna contra el dengue recientemente probada, enfatiza que el desafío permanece aún en el desarrollo de más vacunas convencionales (Durham et al., 2018; Sabchareon et al., 2012).
Los recientes brotes en América de infección por el virus zika han puesto en marcha el desarrollo de una vacuna con la finalidad de eliminar las infecciones prenatales que producen graves efectos en el desarrollo fetal (Durham et al., 2018). Es probable que se desarrollen vacunas efectivas contra los principales agentes infecciosos como VIH, tuberculosis y malaria, aunque es difícil predecir cuánto tiempo tomará, y que eventualmente estas infecciones dejen de representar problemas de salud pública (Greenwood, 2014). El máximo beneficio que la vacunación puede proporcionar contra las enfermedades infecciosas sólo se logrará si el esfuerzo es global, además de altos niveles de vigilancia para detectar la emergencia de nuevos agentes infecciosos potencialmente peligrosos y cepas resistentes a las vacunas de uso rutinario tan rápido como sea posible para tomar las medidas que sean necesarias.
CONCLUSIÓN
Por último, ¿podría la vacunación jugar un papel en aminorar la incrementada carga de algunas enfermedades no infecciosas? La prevención de una alta proporción de cánceres cervicales y de hígado deben ser alcanzables asegurando la vacunación universal contra hepatitis B y VPH, y la prevención de algunos cánceres de estómago y nasofaríngeos pueden ser posibles en comunidades de alto riesgo vacunándolos contra Helicobacter pylori y el virus Epstein Barr, respectivamente (Greenwood, 2014).
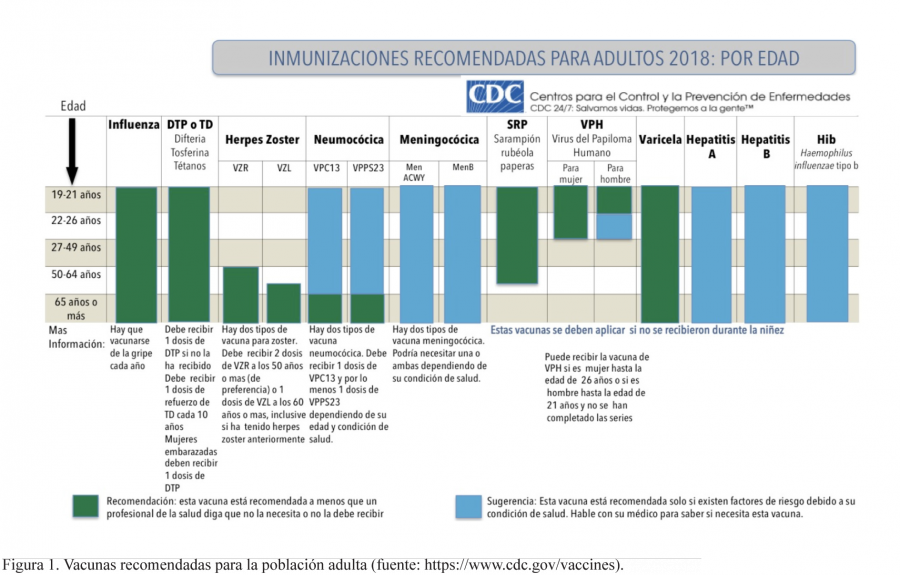
En la figura 1 se muestra el esquema de vacunación recomendado para adultos, que pueden sufrir enfermedades en algunos casos más graves que los niños; el estilo de vida, las actividades laborales o riesgo de exposición también orientan a recomendaciones específicas de vacunación. Un elemento adicional que explica la importancia de la vacunación en adultos es la presencia de enfermedades crónicas que con frecuencia agravan las enfermedades infecciosas. En las siguientes décadas, la vacunación probablemente expanda su alcance más allá de las infecciones comunes de la niñez, que ha sido su principal éxito hasta ahora.
* Universidad Autónoma de Nuevo León.
Contacto: carmelia7@hotmail.com
REFERENCIAS
Baker, J.P. (2003). The pertussis vaccine controversy in Great Britain, 1974-1986. Vaccine. 21(25-26): 4003- 4010.
Callender, D. (2016). Vaccine hesitancy: More than a movement. Vacunal Human Vaccines & Immunotherapeutics. 12(9): 2464-2468.
Castillo, F.F. del. (1960). Los viajes de don Francisco Javier de Balmis: notas para la historia de la expedicion vacunal de España a América y Filipinas. Mexico: Galas de México.
Chandler, R.E., Edwards, I.R., y Lindquist, M. (2018). Comment on “Safety of Human Papillomavirus Vaccines: An Updated Review”. Drug Safety. 41(5): 537- 538.
Durham, D.P., et al. (2018). Evaluating Vaccination Strategies for Zika Virus in the Americas. Annals of Internal Medicine. 168(9): 621.
Fissell, M.E., y Marble, A.E. (1996). Surgeons, Smallpox, and the Poor: A History of Medicine and Social Conditions in Nova Scotia, 1749-1799. Journal of Interdisciplinary History. 26(3): 546.
Franco-Paredes, C., Lammoglia, L., y Santos-Preciado, J.I. (2005). The Spanish Royal Philanthropic Expedition to Bring Smallpox Vaccination to the New World and Asia in the 19th Century. Clinical Infectious Diseases. 41(9): 1285-1289.
Geison, G.L. (2016). Private Science of Louis Pasteur. Princeton University Press.
Glass, R.I., y Parashar, U.D. (2014). Rotavirus Vaccines-Balancing Intussusception Risks and Health Benefits. New England Journal of Medicine. 370(6): 568- 570.
Greenwood, B. (2014). The contribution of vaccination to global health: past, present and future. Philosophical Transactions of the Royal Society B: Biological Sciences. 369(1645): 20130433-20130433.
Grist, N.R. (1979). Pandemic influenza 1918. Bmj. 2(6205): 1632-1633.
Gross, L. (2009). A Broken Trust: Lessons from the Vaccine-Autism Wars. PLoS Biology. 7(5).
Hanson, K.E., et al. (2018). National Trends in Parental Human Papillomavirus Vaccination Intentions and Reasons for Hesitancy, 2010-2015. Clinical Infectious Diseases.
Henderson, D.A. (2009). Smallpox: the death of a disease. Amherst, NY: Prometheus.
Henry, J.E. (1921). Experience in Massachusetts and a Few Other Places with Smallpox and Vaccination. The Boston Medical and Surgical Journal. 185(8): 221-228.
Lansbury, L.E., et al. (2017). Effectiveness of 2009 pandemic influenza A(H1N1) vaccines: A systematic review and meta-analysis. Vaccine. 35(16): 1996-2006.
Organización Mundial de la Salud. (2013). Global routine vaccination coverage 2012. Wkly Epidemiol. Rec. 88: 482-485.
Organización Mundial de la Salud. (2018). Sarampión. Disponible en: http://www.who.int/mediacentre/factsheets/fs286/es/
Organización Panamericana de la Salud. (2016). Eliminación del sarampión de las Américas. Disponible en: http://www.paho.org/hq/index.php?option=com_content&view=article&id=12526%3Ameasles-elimination-in-the-americas&catid=6648%3Afact-sheets&Itemid=40721&lang=es
Organización Panamericana de la Salud. (2018). Boletín Semanal de sarampión/Rubéola. 24(5). Disponible en: http://bit.ly/2HeaPZt
Riedel, S. (2005). Edward Jenner and the History of Smallpox and Vaccination. Baylor University Medical Center Proceedings. 18(1): 21-25.
Sabchareon, A., et al. (2012). Protective efficacy of the recombinant, live-attenuated, CYD tetravalent dengue vaccine in Thai schoolchildren: a randomised, controlled phase 2b trial. The Lancet. 380(9853): 1559-1567.
Santos, J.I. (2014). La vacunación en México en el marco de las “décadas de las vacunas”: logros y desafíos. Gac. Méd. Méx.150:180-188.
Schwartz, J.L. (2012). New Media, Old Messages: Themes in the History of Vaccine Hesitancy and Refusal. Virtual Mentor. 14(1): 50-55.
Secretaría de Salud (2018a). Casos de sarampión en la Ciudad de México. Disponible en: https://www.gob. mx/salud/prensa/112-casos-de-sarampion-en-la-ciudad-de-mexico
Secretaría de Salud. (2018b). Aviso preventivo de viaje. Disponible en: https://www.gob.mx/cms/uploads/attachment/file/314225/APV_Sarampion_06042018.pdf
Shulman, S.T. (2004). The History of Pediatric Infectious Diseases. Pediatric Research. 55(1): 163-176.
The College of Physicians of Philadelphia. (1885). History of Vaccines Timelines. Disponible en: http://www.historyofvaccines.org/content/timelines/all
The Immunization Action Coalition. (2013). Vaccine Timeline. Disponible en: http://www.immunize.org/timeline/
Wakefield, A., et al. (1998). Retracted: Ileal-lymphoid-nodular hyperplasia, non-specific colitis, and pervasive developmental disorder in children. The Lancet. 351(9103): 637-641.
Wilson, J.R. (1963). Margin of safety. Garden City, NY: Doubleday.
Wu, X., Smith, T.G., y Rupprecht, C.E. (2011). From brain passage to cell adaptation: the road of human rabies vaccine development. Expert Review of Vaccines. 10(11): 597-1608.
Zipprich, J., Winter, K., Hacker, J., et al. (2015). Measles Outbreak-California. MMWR Morb Mortal Wkly Rep. 64: 153-154.